Целью стимуляции является образование большого количества фолликулов диаметром 17-18 мм. Количество фолликулов зависит от поры яичников (овариального резерва), уровня гормонов и других индивидуальных особенностей. В большинстве случаев удается получить более двух фолликулов, иногда даже более двадцати.
Экстракорпоральное оплодотворение
При экстракорпоральном оплодотворении яйцеклетка женщины оплодотворяется спермой ее партнера в лаборатории при определенных условиях. Созданные после оплодотворения эмбрионы переносятся в матку, где они имплантируются и наступает беременность.
В каких случая показано экстракорпоральное оплодотворение?
Мужское бесплодие :
- Ашенозооспермия (сниженная подвижность сперматозоидов),
- Олигозооспермия (пониженное количество сперматозоидов),
- Тератозооспермия (нарушение нормальной структуры сперматозоидов),
- Обструктивная азооспермия (отсутствие сперматозоидов при эякуляции вследствие обструкции семявыносящего протока). В этом случае сперма может быть получена путем парацентеза придатков яичек и яичек, или при наличии серьезных проблем может быть использована донорская сперма,
Женское бесплодие
- Отсутствие или закупорка фаллопиевых труб,
- Анорексия (овариальная недостаточность, выражающаяся в отсутствии созревания фолликулов и овуляции),
- Поздний репродуктивный возраст (когда яичники истощены, может потребоваться использование донорских яйцеклеток или эмбрионов),
- Все случаи безуспешного лечения бесплодия (эндометриоз, нарушения овуляции и т.д.) другими методами (лапароскопия, назначение гормональных препаратов и т.д.). Использование других методов лечения бесплодия до проведения ЭКО не должно откладываться на годы и не должно превышать 9-12 месяцев с момента постановки диагноза,
- В случаях некорректируемых заболеваний матки (отсутствие матки или тяжелые пороки развития матки или нарушения роста эндометрия) может быть использовано суррогатное материнство, при котором эмбрион в матке передается не «генетической матери», а другой женщине («суррогатной матери»), которая вынашивает беременность до срока по заранее заключенному договору.
- Бесплодие из-за неясного зачатия
Генетические нарушения, которые могут передаться ребенку в результате спонтанной беременности или неселективной пересадки эмбрионов. В этих случаях проводится ПГД (преимплантационная генетическая диагностика). Яйцеклетки или эмбрионы проверяются на наличие определенного генетического заболевания, и переносятся только здоровые яйцеклетки.
Подготовка к экстракорпоральному оплодотворению
Хотя ЭКО имеет высокую вероятность успеха, есть и некоторые недостатки:
- Высокая стоимость процедуры (однако, по полису ДМС доступно бесплатное ЭКО),
- Потенциальный риск побочных эффектов и осложнений, вызванных используемыми препаратами и инвазивными процедурами,
- Повышенная частота многоплодных беременностей, преждевременных родов,
- Вероятность внематочной беременности, хотя она и существует, ниже, чем при других методах лечения бесплодия.
Женщины, проходящие процедуру ЭКО, должны обсудить все потенциальные риски, преимущества и альтернативы со своим врачом и партнером до начала лечения (протокола).
В некоторых случаях перед проведением ЭКО могут быть использованы менее дорогостоящие и менее инвазивные методы лечения (например, индукция овуляции, искусственное оплодотворение).
ЭКО требует тщательной подготовки со стороны обоих супругов. Перед процедурой не только будущая мать, но и отец должны пройти обследования и осмотры.
Как проходит подготовка к процедуре ЭКО
Если пара планирует участвовать в программе ЭКО с использованием собственного генетического материала, а не донорского, рекомендуется заранее подумать о подготовке. Шансы на успех зависят от состояния здоровья обоих партнеров. Начинать оздоровление следует за 3-4 месяца до зачатия и продолжать до рождения нового члена семьи.
При планировании родительства рекомендуется помнить о следующих мерах:
- Откажитесь от вредных привычек. Не поддавайтесь вредным привычкам. Вредные привычки нарушают работу внутренних органов, вызывают постоянный гормональный дисбаланс и приводят к хроническим отравлениям. Прекращение курения и злоупотребления алкоголем делает программу ЭКО более предсказуемой и снижает риск врожденных дефектов у ребенка и осложнений во время беременности и родов.
- Скорректируйте вес своего тела. Ожирение часто является причиной бесплодия у супружеской пары. Жировая ткань вырабатывает гормоны и другие биологически активные вещества. Избыток жира в организме усиливает общее воспаление. Снижение массы тела помогает сбалансировать гормональную систему и повышает шансы на успех ЭКО с первой попытки.
- Скорректируйте свой образ жизни. Отсутствие порядка негативно сказывается на всех органах и системах. Прежде всего, он снижает устойчивость организма к стрессу, что приводит к гормональному дисбалансу и впоследствии может снизить эффективность репродуктивной терапии. При подготовке к родительству следует обратить внимание на организацию режима работы и восстановления. Лучше просыпаться и засыпать в одно и то же время, организовать оптимальную продолжительность ночного сна, практиковать ментальную гигиену и минимизировать стрессовые ситуации.
- Оптимизируйте физическую активность. Умеренно активный образ жизни является здоровым. Приветствуется активный отдых на свежем воздухе и перерывы на физические упражнения во время статичной работы. С другой стороны, для будущих родителей, которые активно занимаются спортом, темп физической активности должен быть снижен. Длительные и интенсивные силовые тренировки оказывают пагубное влияние на организм. Изнурительные физические упражнения следует заменить расслабляющими занятиями (пилатес, йога, плавание) и дополнить их прогулками на природе.
- Ешьте сбалансированную пищу. Качество питания при подготовке к зачатию важно для обоих родителей. Необходимо позаботиться о достаточном потреблении белка, полезных жиров, клетчатки и антиоксидантов. Также полезно ограничить потребление простых углеводов, полуфабрикатов, пищевых добавок и вяленого мяса.
- Защитите себя от инфекций. Некоторые инфекционные заболевания могут вызвать проблемы во время беременности. Будущие матери должны пройти обследование на TORCH-инфекции и сдать анализ на наличие антител к краснухе. Если нет иммунитета к потенциально опасному возбудителю, рекомендуется вакцинация.
- Начните принимать витамины. Стоит поговорить с врачом о необходимости приема витаминных и минеральных добавок для подготовки к беременности. Для женщин обычно назначают фолиевую кислоту, омега-3 и йод. Если будущие родители уже принимают пищевые добавки, они должны обязательно сообщить об этом своему лечащему врачу. Некоторые из них, возможно, придется прекратить.
Подготовка к беременности обычно включает в себя здоровый образ жизни. Комплексный подход позволяет значительно улучшить показатели здоровья без приема лекарств. Однако следует помнить, что положительные изменения в организме не происходят в одночасье. Вышеупомянутые меры должны выполняться регулярно.
Какие обследования и анализы нужно сдать перед ЭКО
Когда пара обращается в Центр репродуктивной медицины для проведения ЭКО, сначала оба партнера проходят всестороннее обследование. Это необходимо для объективной оценки состояния здоровья мужчины и женщины, выявления и устранения причин бесплодия, оценки шансов на наступление беременности с помощью ЭКО и адекватной подготовки партнеров к программе.
Мужскую фертильность можно проверить довольно легко. Для этого проводится лабораторное исследование эякуляции (спермиограмма). Тест показывает наличие, концентрацию и морфологические характеристики гамет в семенной жидкости. Результаты спермиограммы объективно отражают состояние мужской репродуктивной функции. При обнаружении отклонений в составе эякулята обычно назначаются дополнительные анализы. Для определения причин мужского бесплодия выписывается рецепт:
- Урологическое обследование (исследование мазка из уретры, ПЦР-тесты на половые инфекции, УЗИ органов малого таза, мошонки и предстательной железы),
- Анализы на гормоны (уровень гипофиза, щитовидной железы и половых стероидов),
- Общее клиническое обследование (анализы крови и мочи, биохимические анализы, УЗИ внутренних органов, определение группы крови и резус-фактора, флюорография).
Диагностика женского бесплодия начинается с гинекологического обследования, которое включает следующие измерения:
- Ультразвуковое исследование органов брюшной полости,
- ультразвуковое исследование желез малого таза, ультразвуковое исследование органов малого таза, ультразвуковое исследование молочных желез,
- гинекологический осмотр,
- Мазки на флору,
- исследование цервикального мазка,
- анализы на половые инфекции.
Для уточнения диагноза могут быть назначены МРТ малого таза, биопсия эндометрия с аспирацией эндометрия, гистероскопия, гистеросальпингография (исследование матки и фаллопиевых труб, включая проходимость) и овариэктомия.
Эндокринологическое обследование включает определение уровня гормонов щитовидной железы, гипофиза, надпочечников и половых гормонов. Обширные диагностические исследования, необходимые при обнаружении отклонений, включают ультразвуковое исследование надпочечников и щитовидной железы, а также магнитно-резонансную томографию гипофиза.
Общее клиническое обследование женщин более обширно (по сравнению с обследованием мужчин). Это связано с повышенной нагрузкой на организм будущей матери на каждом этапе ЭКО и после наступления беременности. Женщины проходят общий клинический и биохимический анализ крови, анализ мочи, ультразвуковое исследование внутренних органов (печени, желчного пузыря, поджелудочной железы и почек), электрокардиографию, фотофлюорографию и исследование на группу крови и резус-фактор.
Если в ходе обследования в организме обнаружены отклонения от нормы, необходима консультация специалистов с подробным профилем, и лечение назначается по показаниям. К программе ЭКО приступают после полного выздоровления или стойкой ремиссии (при хронических заболеваниях).
В каких случаях проводится ЭКО? Показания
Программы ЭКО используются, когда один или оба партнера бесплодны. Диагноз ставится, когда причину нарушения фертильности не удалось устранить, а беременность не наступила. Срок, в течение которого возможно проведение ЭКО, определяется индивидуально, с учетом этиологии проблемы, возраста партнеров и других факторов.
Показаниями к проведению ЭКО могут быть следующие состояния:
- Аномалии в анатомии половых органов мужчины или женщины, которые делают невозможным зачатие,
- Эндокринные аномалии,
- Генетические или иммунологические нарушения,
- Идиопатическое бесплодие (причина неясна),
- Отсутствие сексуального партнера для женщины, которая хочет иметь ребенка,
- Бесплодие в однополом браке.
ЭКО может быть использовано в случаях, когда оба партнера физически здоровы, но зачатие не происходит по непонятным причинам. В современной репродуктивной медицине применение ЭКО не откладывается на долгий срок. Статистика показывает, что вероятность успеха со временем снижается, так как с возрастом уменьшается количество яйцеклеток в яичниках (овариальный резерв) и могут возникнуть хронические заболевания.
На основании результатов обследования врач может назначить дополнительные анализы: Лапароскопия, томография, гистероскопия, сцинтиграфия маточных труб, УЗИ малого таза и молочных желез (маммография рекомендуется женщинам старше сорока лет) и т.д.
Методики
Существует несколько вариантов ЭКО, и специалисты выбирают процедуру в зависимости от причины бесплодия.
Описанная выше базовая процедура ЭКО часто дополняется вспомогательными технологиями.
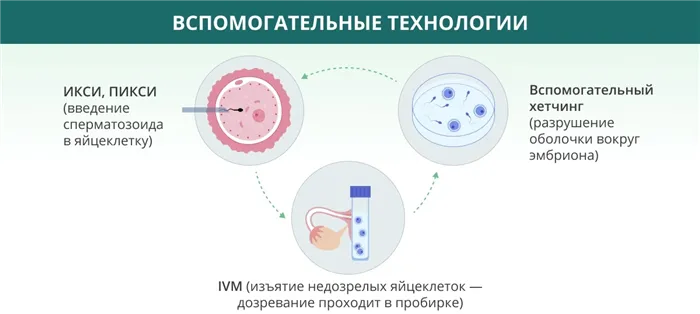
- ИКСИ — при этом методе сперматозоид искусственно вводится в яйцеклетку с помощью очень тонкой иглы. ИКСИ используется, когда сперматозоиды пары не подвижны и не могут самостоятельно оплодотворить яйцеклетку. ИКСИ также используется, если при эякуляции очень мало или совсем нет сперматозоидов. В последнем случае сперматозоиды получают путем пункции яичка. ИКСИ показано женщинам старше 40 лет.
- PICSI — это разновидность ICSI, при которой собираются только зрелые сперматозоиды. В то время как ИКСИ отбирает их исключительно на основе визуальных характеристик, ПИКСИ предполагает проведение специального теста.
- При IVM извлекаются незрелые яйцеклетки. Они уже созрели в пробирке в лабораторных условиях. Он позволяет избежать гормональной стимуляции и используется в случае, если стимуляция не помогает.
- Вспомогательный хетчинг — это метод, способствующий имплантации эмбриона в матку. В норме эмбрион окружен тонкой мембраной, которая разрушается перед имплантацией. Вылупление — это искусственное разрушение этой мембраны.
Подготовка к ЭКО, проведение процедуры и наблюдение после ЭКО

Подготовка к ЭКО занимает около 2-3 недель и включает анализы для обоих супругов. Женщины проходят гинекологический осмотр, ультразвуковое исследование органов малого таза, анализ крови на ВИЧ, гепатит, сифилис, уровень гормонов и скрининговые тесты на инфекции. Для мужчин также проводится анализ крови, анализ мазка на инфекции и спермиограмма.
После получения результатов анализов у врача есть вся необходимая информация для достоверного определения причины бесплодия и выбора подходящей процедуры ЭКО.
Лечение методом ЭКО обычно начинается с гормональной стимуляции — женщине дают гормоны, которые позволяют ей производить много яйцеклеток за один цикл. Эта фаза обычно длится 2 недели.
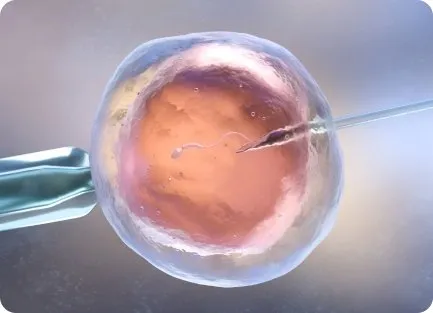
В момент овуляции яйцеклетки извлекаются из яичников путем пункции. Процесс контролируется с помощью ультразвука.
Затем яйцеклетки оплодотворяются спермой партнера или донора. Сперматозоиды для оплодотворения проходят определенную подготовку — сперматозоиды отделяются от семенной жидкости. Иногда для получения спермы необходима пункция яичка.
Яйцеклетка соединяется со сперматозоидом в лаборатории, обычным способом или методом ИКСИ, и помещается в инкубатор на 5-6 дней. Если оплодотворение произошло, эмбрион проверяют, чтобы убедиться, что он жизнеспособен и не имеет никаких отклонений, таких как синдром Дауна, гемофилия и другие. Сегодня можно провести этот тест, даже если эмбрион состоит всего из 6-8 клеток. Гораздо безопаснее, если эмбрион состоит из 60-150 клеток: именно так это делается в современных лабораториях.
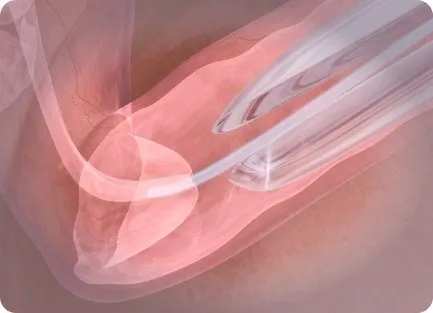
Если эмбрион соответствует требованиям, его переносят в матку через катетер. Разрешается переносить более одного эмбриона, но в современных клиниках в большинстве случаев переносят один эмбрион, а остальные замораживают, если первая попытка ЭКО не удалась. Мы подробно говорили об этом в начале статьи.

После имплантации женщина иногда снова проходит курс гормональной терапии, чтобы поддержать беременность и минимизировать риск выкидыша. Однако это не всегда необходимо. В 60-70% случаев врачи переносят эмбрионы в естественный цикл женщины после месяца, в котором проводилась стимуляция и перенос яйцеклеток. Это позволяет получить беременность, физиологически идентичную естественной беременности.
Беременность после процедуры ЭКО ничем не отличается от обычной беременности, и роды также проходят точно так же.
Оценка эффективности
Эффективность ЭКО очень высока. Ежегодно в мире проводятся сотни тысяч протоколов ЭКО, и многие из них оказываются успешными с первой попытки. Средний шанс забеременеть после первой процедуры ЭКО составляет 25-50% — статистика варьируется от страны к стране и от клиники к клинике. Возраст будущей матери и продолжительность бесплодия также играют определенную роль. Если диагноз поставлен на ранней стадии бесплодия, шансы забеременеть после ЭКО выше, чем через 10-15 лет после постановки диагноза. Поэтому нет причин откладывать ЭКО.
Средний показатель успеха после первой попытки ЭКО составляет около 30%. При использовании замороженных эмбрионов, яйцеклеток и спермы статистика иная. При использовании замороженных эмбрионов шанс на выживание эмбриона в России составляет в среднем 20%, а в хороших клиниках этот показатель выше — 35-42%. Аналогичная ситуация возникает и при использовании замороженных яиц. При использовании криоклетки нет никаких отличий от обычной программы.
Протокол ЭКО в естественном цикле, т.е. без гормональной стимуляции, оказывается успешным примерно в 18 % случаев.
Идеальный возраст для проведения ЭКО у женщин — до 35 лет. Если у молодых матерей успешное зачатие после ЭКО происходит примерно в трети случаев, то у женщин старше 40 лет только один из восьми протоколов ЭКО приводит к появлению желанного ребенка. После 45 лет беременность маловероятна, но шанс все же есть. В большинстве случаев успех достигается с помощью донорских яйцеклеток, и шансы на успех такие же, как и в возрасте до 35 лет.

Процедура ЭКО требует тщательной подготовки. ЧИТАТЬ ДАЛЕЕ ПРОТИВОПОКАЗАНИЯ. ПРОКОНСУЛЬТИРУЙТЕСЬ СО СПЕЦИАЛИСТОМ
Как готовиться к ЭКО?
Прежде всего, с психологической точки зрения! И это не шутка. Вы не можете быстро сделать ЭКО и на следующий день сообщить всем, что беременны. Подготовка к циклу ЭКО может занять несколько недель или даже месяцев. Будьте готовы к тому, что на разных этапах вам еще предстоит пройти долгий путь. Второе, что вы должны знать и иметь в виду, это то, что 30-40% протоколов приводят к успеху. Это означает, что нет никакой гарантии, что вы забеременеете после процедуры ЭКО.
Вот почему так важно, чтобы и женщина, и мужчина правильно подготовились к процедуре ЭКО. А подготовка обоих партнеров повышает шансы на хороший исход.
Во-первых, узнайте о перечне необходимых анализов и обследований для ЭКО. Эти тесты необходимы как для мужчины, так и для женщины. Не все тесты ЭКО могут быть проведены в один и тот же день; результаты многих из них могут быть получены не сразу. Кроме того, в зависимости от результата теста может потребоваться медицинское лечение.
Следующий момент — это образ жизни. Рекомендация вести здоровый образ жизни кажется банальной. Но это работает! По некоторым данным, эффективность ЭКО на 50% ниже, если женщина курит. Регулярное употребление алкоголя и кофе не увеличивает шансы на успех. Кроме того, рекомендации по здоровому образу жизни относятся и к мужчинам. Мужчинам следует избегать бань, саун, сидений с подогревом, тесного нижнего белья, то есть всех факторов, которые повышают температуру тела в паху и снижают жизнеспособность сперматозоидов.
Прием лекарств, пищевых добавок и витаминов должен быть указан отдельно. Обязательно обсудите их со своим врачом. Это не лекарства, которые назначаются позже, чтобы вызвать овуляцию, а препараты, которые вы принимаете регулярно или время от времени, например, от головной боли или высокого кровяного давления. Некоторые из них могут оказывать негативное влияние на мужскую и женскую фертильность, в то время как другие могут быть полезны.
Кроме того, на этом этапе врач может рекомендовать прием витаминных комплексов. Отнеситесь к этому совету серьезно и не игнорируйте его! Мужчинам может быть рекомендован прием негормональных комплексов с L-карнитином и фолиевой кислотой для улучшения качества спермы при подготовке к ЭКО. В частности, «Сперотон» значительно улучшает все ключевые свойства — количество и подвижность сперматозоидов, а также долю сперматозоидов с правильной структурой.
Для женщин, готовящихся к ЭКО, проверенный витаминно-минеральный комплекс «Прегнотон». Содержит аминокислоту L-аргинин, экстракт витекса, фолиевую кислоту, йод и другие витамины и минералы, необходимые для женской репродуктивной системы. Как показали исследования, Прегнотон помогает маточной оболочке вырасти до оптимального уровня, что повышает вероятность имплантации эмбриона и увеличивает шансы на успех ЭКО в два раза.

Список анализов для ЭКО
ЭКО требует тщательной подготовки со стороны обоих супругов. Перед процедурой не только будущая мать, но и отец должны пройти обследования и осмотры.
Список анализов перед ЭКО для женщины:
- Общий и биохимический анализ крови.
- Полный анализ мочи.
- Полный анализ крови на свертываемость и глюкозу.
- Анализ крови на сахар и глюкозу, уровень глюкозы в крови, анализ крови на глюкозу, анализ крови на глюкозу, анализ крови на глюкозу, анализ крови на глюкозу, анализ крови на глюкозу, анализ крови на глюкозу.
- Исследование гормонов.
- Бактериологический анализ мазка на флору влагалища.
На основании результатов обследования врач может назначить дополнительные анализы: Лапароскопия, томография, гистероскопия, сцинтиграфия маточных труб, УЗИ малого таза и молочных желез (маммография рекомендуется женщинам старше сорока лет) и т.д.
Мужчина, проходящий подготовку к ЭКО, должен иметь это:
- Спермиограмма.
- Гормональные тесты (если спермиограмма плохая).
- Мазок мочи (для исключения генитальных инфекций).
- Анализ крови на антиспермальные антитела (MAR-тест).
- Тест CGI.
Некоторые анализы необходимо делать и мужчинам, и женщинам, например, анализ крови:
- Сифилис, ВИЧ, краснуха, цитомегаловирус, герпес.
- Группа крови и резус-фактор у мужчины и женщины.
- Гепатиты В и С.
Электрокардиограмма и рентгеновский снимок для каждого партнера. Решение о проведении отдельных тестов принимает врач в каждом конкретном случае.
Тесты и обследования имеют срок годности, поэтому нет смысла делать их все сразу.
Как проходит ЭКО?
Как проводится ЭКО? ЭКО включает в себя несколько этапов.
1. стимуляция гипертрофии
Обычно у женщины есть только одна созревающая яйцеклетка, редко — две. Однако шансы на успех с одним или двумя яйцами очень малы. Поэтому яичники стимулируются для получения более зрелых яйцеклеток (обычно 10-20). Стимуляция проводится с помощью различных гормональных препаратов. Начиная с пятого дня после начала стимуляции, необходимо регулярно наблюдать за созревающими яйцеклетками. Это делается каждый второй день с помощью ультразвука.
Причины возможного прерывания этапа:
- Зрелые яйцеклетки слишком рано покидают фолликул и попадают в брюшную полость. Их невозможно извлечь оттуда, поэтому так важно постоянно контролировать процесс стимуляции.
- Созревает менее 3 фолликулов. Вероятность беременности очень низкая. Поэтому с согласия женщины цикл может быть прерван, чтобы повторить протокол с другим графиком стимуляции.
- Слишком много созревающих фолликулов (более 25). Существует высокий риск развития тяжелой формы синдрома гиперстимуляции яичников (OHSS). Однако во многих клиниках существуют эффективные методы лечения этой проблемы и спасения цикла ЭКО.
2. Извлечение яйцеклеток путем пункции яичников
Для извлечения яйцеклеток тонкая игла вводится через стенку влагалища в фолликулы (под контролем УЗИ), а затем яйцеклетки «высасываются» из фолликулов. Пункция проводится под местной или короткой общей анестезией и обычно занимает не более 30 минут. После процедуры женщина находится под наблюдением в течение 2-3 часов, а затем может отправляться домой.
Трудности: Яичник может быть недоступен для пункции, в этом случае проводится лапароскопия.
ЭКО
Извлеченные яйцеклетки проверяются на зрелость. Яйца помещаются в инкубатор, имитирующий среду фаллопиевых труб. Сперматозоиды также помещаются в инкубатор. Сперматозоидам требуется несколько часов, чтобы проникнуть в яйцеклетку. Если есть основания полагать, что вероятность оплодотворения мала, может быть проведено ИКСИ (введение сперматозоида в яйцеклетку). Через 18 часов после добавления спермы эмбриолог проверяет, сколько яйцеклеток было нормально оплодотворено. Количество или даже процент нормально оплодотворенных яйцеклеток — это биологическая переменная, которую невозможно контролировать.
Что может пойти не так:
- Оплодотворение не происходит вообще, даже если сперма и яйцеклетки хорошего качества.
- Аномальное оплодотворение (например, яйцеклетка содержит три пронуклеуса вместо нормальных двух).
4. культура эмбрионов (2-6 дней)
Нормально оплодотворенные яйцеклетки начинают делиться. Их уже называют зиготами. Эмбриолог повторно оценивает зиготы через 24 часа по их внешнему виду и скорости расщепления.
Теоретически, эмбрионы могут быть перенесены в полость матки между 1-м и 6-м днем после пункции. Специалист принимает решение о переводе в каждом конкретном случае. На пятый день развития внутри эмбриона образуется полость с жидкостью. Клетки делятся на два типа: один — для формирования плаценты, другой — для формирования самого эмбриона. Эта стадия развития называется бластоцистой. На этом этапе эмбрион попадает в матку в свою естественную среду и гнездится там. По этой причине перенос эмбрионов показывает наилучшие результаты на этой стадии развития. Кроме того, такой подход помогает отобрать лучшие эмбрионы для переноса и повышает шансы на успех ЭКО. При необходимости на этом этапе может быть проведена преимплантационная генетическая диагностика (ПГД) для выявления генетических заболеваний. Однако если у женщины немногочисленные и слабые эмбрионы, специалисты предпочитают помещать их в матку раньше, до стадии бластоцисты, поскольку у таких эмбрионов больше шансов выжить в естественной среде.
В некоторых случаях ЭКО возможно без стимуляции развития нескольких фолликулов (ЭКО в естественном цикле), в этом случае можно извлечь только один фолликул.
Что такое ЭКО
К сожалению, пары, которые по тем или иным причинам не могут иметь собственных детей, в наши дни не редкость. Бесплодие — это страшный диагноз, характеризующийся снижением фертильности и неспособностью пары зачать ребенка естественным путем в течение одного или нескольких лет незащищенной половой жизни.
Одним из самых современных и эффективных методов лечения бесплодия в таких случаях является ЭКО. Чтобы понять суть метода, достаточно расшифровать отдельные составляющие термина: extra (от лат. extra — вне, снаружи), corpus (от лат. corpus — тело). Таким образом, слияние сперматозоида и яйцеклетки происходит вне женского организма в лабораторных условиях («in vitro»).
Как происходит ЭКО?
Яйцеклетки матери и сперматозоиды отца помещаются в специальную среду, где они сливаются самостоятельно или искусственно, а затем оплодотворенная яйцеклетка имплантируется в матку женщины, где и возникает беременность. ЭКО — это чрезвычайно сложная процедура, которая может занять до шести месяцев и может проводиться только под наблюдением квалифицированных врачей, занимающихся лечением бесплодия.
ЭКО оправдано, когда женская и мужская гаметы не могут встретиться в естественной среде (очень распространенная причина бесплодия). Это бывает при стойкой непроходимости труб или отсутствии маточных труб, иммунологическом бесплодии, которое не поддается лечению, бесплодии неясной причины.
ЭКО проводится в амбулаторных условиях в специализированном медицинском учреждении. При этой технологии процедура делится на несколько этапов и требует высокой квалификации врача.
1. Получение яйцеклетки
Чтобы получить необходимый материал, яйцеклетки стимулируют специальными препаратами. Развитие фолликулов яичников и, следовательно, созревание яйцеклеток контролируется с помощью ультразвука. Зрелые яйцеклетки извлекаются путем прокола ткани яичника под контролем УЗИ. Процедура проводится под местной анестезией. Отделенные яйцеклетки переносятся в особо благоприятные условия, где они ждут встречи со сперматозоидом.
2. Получение сперматозоида
Если по каким-то причинам невозможно получить материал физическим путем, мужчина подвергается биопсии, при которой аспирируется яичко и аппендикс и собираются сперматозоиды. Может быть использована донорская сперма.
3. Оплодотворение in vitro
Она может быть выполнена двумя способами
Экстракорпоральное осеменение. Более простой метод, при котором сперматозоиды добавляются к яйцеклеткам в питательную среду. В течение нескольких часов один из сперматозоидов проникнет в яйцеклетку и оплодотворит ее.
Интрацитоплазматическая инъекция сперматозоида (ИКСИ). Очень сложная техника, при которой сперматозоиды «вручную» вводятся в яйцеклетку самим врачом с помощью специальных микроинструментов.
4. Выращивание эмбриона
После оплодотворения эмбрион должен достичь стадии 46-й клетки на 26-й день. В течение этих дней он содержится в искусственном инкубаторе с питательной средой.
5. Пересадка эмбриона в матку
Несколько эмбрионов переносятся в полость матки. Женщина получает гормональную терапию, чтобы эмбрион мог успешно имплантироваться. Если приживается более одного эмбриона, лишние эмбрионы механически удаляются. Беременность выявляется через две недели с помощью анализа крови на хорионический гонадотропин человека. Если беременность наступает, она протекает так же, как и при естественном зачатии. Однако эмбрион переносится сразу не у всех женщин; у многих это не удается с первой попытки.
Через 12-14 дней после переноса эмбрионов кровь или мочу женщины проверяют на ХГЧ (хорионический гонадотропин человека). Это так называемый гормон беременности, который вырабатывается в хорионе, одном из слоев плода. Тест-полоски для анализа мочи не так чувствительны, как для анализа крови.
Как проходит процедура ЭКО: поэтапное описание от начала и до конца
В России насчитывается более 5 миллионов бесплодных пар, и половина из них нуждается в вспомогательных репродуктивных технологиях1. Решение дается нелегко. Вокруг процедуры ЭКО ходит много слухов, и понять суть законов о репродуктивных методах не так-то просто. Мы решили исследовать эту тему и подробно описать процесс ЭКО со всеми его этапами.
Материал был написан:

Леонид Амелёхин Ответственный автор

Кечиян Ким Нодарович Главный врач Центра ЭКО, лауреат премии Правительства Российской Федерации.
Если вы решили пройти процедуру ЭКО, вы должны быть морально готовы к нескольким попыткам. По статистике, 30-45% женщин беременеют после первой попытки ЭКО. Только 18,9 % женщин беременеют со второй попытки. Еще 24 % пар получают желаемый результат после 3-7 попыток.2 Но, конечно, беременность нельзя гарантировать.
Современные клиники по лечению бесплодия предлагают широкий спектр услуг для повышения шансов на беременность. Подробнее о службах I AM ANSWERING. ПРОКОНСУЛЬТИРУЙТЕСЬ С МЕДИЦИНСКИМ РАБОТНИКОМ.
В чем суть ЭКО
Основной принцип ЭКО заключается в том, что сперматозоиды и яйцеклетки встречаются не в организме женщины, а «in vitro» у эмбриолога. Таким образом, можно контролировать весь процесс — от встречи гамет до формирования здорового эмбриона и его переноса в матку, где будет расти и развиваться будущий ребенок.
Существует несколько вариаций этого метода, которые пара может использовать для преодоления проблем, возникающих на каждом этапе ЭКО, и повышения шансов на рождение здорового ребенка.

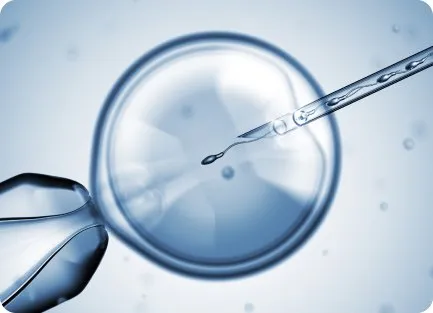
При ИКСИ сперматозоид вводится непосредственно в цитоплазму яйцеклетки. Врач оценивает качество спермы мужчины и отбирает для процедуры наиболее подвижные сперматозоиды без видимых отклонений.

Когда может быть назначена процедура ИКСИ? Выясните, нет ли противопоказаний. НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
PICSI — это разновидность процедуры ИКСИ. Здесь самым важным фактором при выборе сперматозоидов является уже не субъективное мнение эмбриолога, а выбор, основанный на результатах биохимической реакции с гиалуроновой кислотой. Это повышает вероятность того, что будут отобраны генетически лучшие клетки. Сперматозоиды помещают в чашку Петри с кислотой и выбирают тот, который наиболее подвижен и быстрее всего соединяется с гиалуроновой кислотой. Дело в том, что зрелые и здоровые сперматозоиды должны иметь чувствительные к гиалуронату рецепторы, поскольку гиалуроновая кислота входит в состав клеток, окружающих яйцеклетку.

Протокол IVM используется, когда яичники женщины не реагируют на обычную гормональную стимуляцию. В этом случае используются высокие дозы лекарств, а яйца извлекаются в незрелом состоянии и оставляются в специальном инкубаторе до тех пор, пока они не станут полноценными, способными к оплодотворению яйцеклетками.
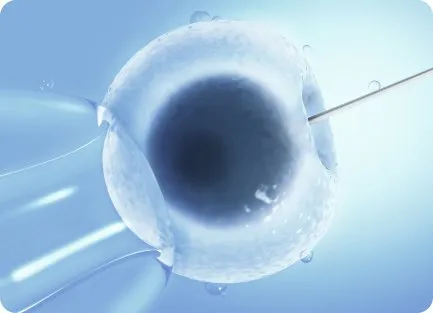
вспомогательное вылупление
Хетчинг — это процедура вспомогательного вылупления, при которой эмбрион «вылупляется» из толстой, блестящей оболочки. Если этого не происходит, эмбрион погибает, так и не прикрепившись к полости матки. Хетчинг проводится при предыдущих неудачных попытках ЭКО и по некоторым другим показаниям.

Яйцеклетки или сперматозоиды от донора
Доноры отбираются среди здоровых женщин и мужчин, у которых уже есть дети. Они проходят те же тесты, что и пара перед ЭКО. Это единственный вариант для пар, которые не могут получить свой собственный генетический материал.

Процедура ЭКО может быть назначена во многих случаях бесплодия, которые не поддаются лечению другими способами. Читать далее КАКИЕ КОНФИГУРАЦИИ? ПРОКОНСУЛЬТИРУЙТЕСЬ СО СПЕЦИАЛИСТОМ ПО БЕСПЛОДИЮ.
Современные клиники по лечению бесплодия предлагают широкий спектр услуг для повышения шансов на беременность. Подробнее о службах I AM ANSWERING. ПРОКОНСУЛЬТИРУЙТЕСЬ С МЕДИЦИНСКИМ РАБОТНИКОМ.
Показания
Экстракорпоральное оплодотворение (ЭКО) — это метод лечения бесплодия, но он используется не всегда. Некоторые заболевания репродуктивной системы можно вылечить консервативным или хирургическим путем, после чего женщина может забеременеть. Однако есть и другие состояния, которые не всегда поддаются лечению этими методами. В таких случаях паре назначают ЭКО.
Показаниями для этой процедуры являются:
- Полное отсутствие фаллопиевых труб. Это состояние может быть врожденным (из-за аномалий) или приобретенным (после хирургического удаления). В этих случаях процедура ЭКО является единственным способом для женщины забеременеть.
- Нарушение проходимости фаллопиевых труб. Развивается после заболеваний или операций на органах брюшной полости и таза. Степень повреждения может быть различной. В относительно простых случаях проходимость может быть восстановлена с помощью лекарств или хирургического вмешательства. В большинстве случаев эти методы лечения оказываются неэффективными, поэтому назначается ЭКО.
- Плохое качество спермы. ЭКО обычно используется, когда в эякуляте содержится только один сперматозоид, пригодный для нормального оплодотворения.
- Определенные гинекологические заболевания. Наиболее типичными примерами являются эндометриоз, синдром поликистозных яичников и ановуляция. На первом этапе эти патологии лечатся консервативными методами. Если они не приводят к желаемому результату, проводится ЭКО.
Истинная причина бесплодия не всегда может быть установлена. Эта проблема возникает у каждой десятой пары. Даже после самого всестороннего обследования специалисты не могут выявить факторы, стоящие на пути к беременности. В таких случаях обычно назначается медикаментозное лечение, а если оно оказывается неэффективным, проводится ЭКО.
Противопоказания
Для проведения ЭКО, как и для любой другой медицинской процедуры, существует список противопоказаний. К ним относятся:
- Врожденные или приобретенные аномалии матки (полное отсутствие матки, двойная матка, двурогая матка и т.д.),
- Онкологические заболевания,
- Тяжелые аномалии сердца,
- кардиомиопатия,
- перенесла инсульт,
- психические расстройства,
- Тяжелые заболевания печени, почек и других внутренних органов,
- Рассеянный склероз.
Эти противопоказания являются абсолютными. Это означает, что если у вас есть какое-либо из этих заболеваний, ЭКО вообще не следует проводить. Существуют также сопутствующие противопоказания, которые носят лишь временный характер. К ним относятся доброкачественные опухоли матки, инфекционные и воспалительные заболевания репродуктивных органов, а также обострение хронических заболеваний. Как только эти проблемы будут решены, врач может снова рассмотреть вопрос об ЭКО.
Какие анализы необходимы от обоих партнеров
Проводится комплексное обследование для определения показаний и противопоказаний, а также для установления общего состояния здоровья партнеров. Женщина должна пройти следующие обследования:
- Ультразвуковое исследование органов брюшной полости,
- вагинальные мазки (при наличии показаний),
- общий и биохимический анализы крови, пектограмма,
- гормональные уровни,
- Тесты на ИППП,
- Испытания TORCH,
- тесты на ВИЧ, вирусный гепатит и сифилис,
- ЭЛЕКТРОКАРДИОГРАММА,
- флюорография,
- маммография.
- Кроме того, при наличии показаний необходима консультация терапевта, эндокринолога и генетика.
Диапазон тестов для мужчины несколько более узкий. Спермиограмма, УЗИ мошонки, анализы на заболевания, передающиеся половым путем, гепатит, ВИЧ, сифилис, консультация андролога.
Точный график обследования перед ЭКО может варьироваться в зависимости от истории болезни, жалоб и индивидуальных особенностей пары.